前回のコラムでは、糖尿病の原因について解説しました。
今回は合併症を知り、それを予防するための食事療法について現場で迷いがちな糖質に対する考え方も含めてご紹介します。
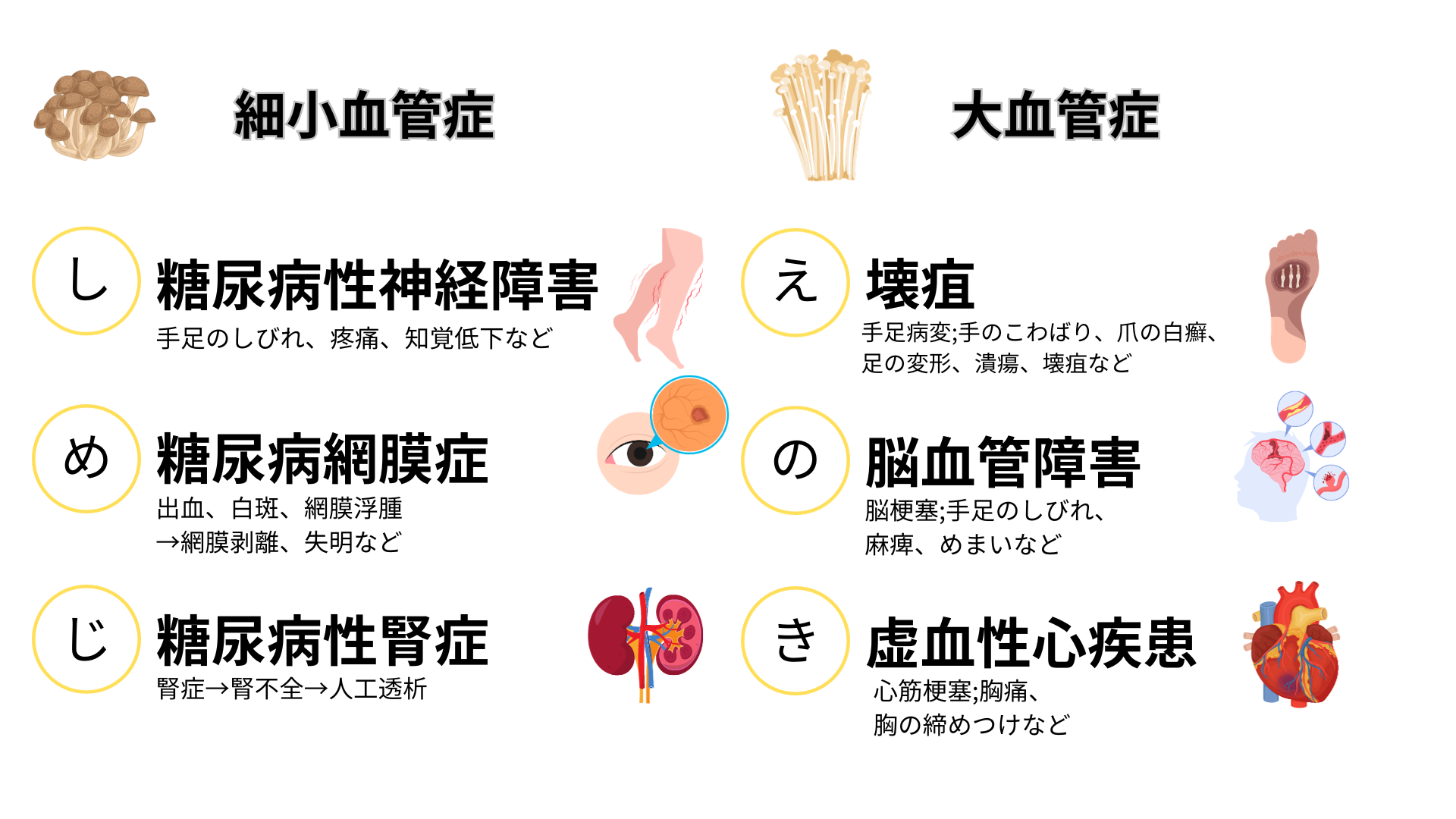
糖尿病の合併症「しめじ」と「えのき」
糖尿病の合併症は、高度のインスリン作用不足によって起こる「急性合併症」と長年の高血糖によって起こる「慢性合併症」とがあります。
食事療法や運動療法のような生活習慣の改善により予防効果が期待できるのは「慢性合併症」です。「慢性合併症」は、毛細血管のような細い血管が傷つけられて起こる「細小血管症」と、動脈のような太い血管が傷つけられて起こる「大血管症」に分けられます。
細小血管症は、手足のしびれや知覚低下を伴う「糖尿病性神経障害」、網膜剥離や視力障害から失明に至ることもある「糖尿病網膜症」、腎機能低下が進行し腎不全、人工透析に至る「糖尿病性腎症」があります。
大血管症は、爪の白癬などの手足病変などの症状を伴う「壊疽(えそ)」、脳梗塞などの「脳血管障害」、心筋梗塞などの「虚血性心疾患」があります。
食事療法のコツ
「糖尿病の食事療法」といえば、真っ先に「食品交換表」を思い浮かべると思いますが、食に対する価値観や食品、食環境は日々多様化しています。そのため、患者の嗜好や病態などに柔軟に対応することが大切です。難しく考えがちですが、以下のポイントを中心に考えていくことで、実際の生活に取り入れやすくなります。
<食事療法のコツ7か条>
1. 腹八分目にする
2. 食品の種類はできるだけ多くする(少量多品種)
3. 動物性脂質(飽和脂肪酸)は控えめに
4. 食物繊維を多く含む食品(野菜、海藻、きのこなど)をとる
5. 朝食、昼食、夕食を規則正しく
6. ゆっくりよく噛んで食べる
7. 単純糖質※1を多く含む食品の間食を避ける
※1 単純糖質とは、砂糖や果糖のような単糖類、二糖類に分類される糖質のこと。
エネルギー摂取量の考え方
上記の食事療法のコツを踏まえた上で、より専門的に介入する場合は、エネルギー摂取量や炭水化物、たんぱく質、脂質の摂取量を数値化して献立を組み立てる必要があります。
まず、エネルギー摂取量(kcal)は、「目標体重(kg)※2×エネルギー係数(kcal/kg)※3」で算出します。しかし、実際の体重との乖離が大きい場合や年齢、身体活動量、病態により柔軟に対応することが求められます。
特に、後期高齢者はフレイル予防の観点から、実際の身体活動レベルよりも大きい係数を設定することがあります。また、肥満者の場合は、まず3%の体重減少を目指します。
※2 目標体重の算出方法
65歳未満:[身長(m)2]×22
前期高齢者(65~75歳未満):[身長(m)2]×22~2
5
後期高齢者(75歳以上):[身長(m)2]×22~25
※3 エネルギー係数
軽い労作(大部分が座位の静的活動) → 25~30kcal/kg目標体重
普通の労作(座位中心だが通勤・家事、軽い運動を含む) → 30~35kcal/kg目標体重
重い労作(力仕事、活発な運動習慣がある) → 35~ kcal/kg目標体重
炭水化物摂取量の考え方
健康な人を対象とした「日本人の食事摂取基準(2020年版)」では、炭水化物摂取量は、総エネルギー比の50~65%と示されていますが、糖尿病治療ガイド2022-2023では、初期設定として指示エネルギーの40~60%が推奨されており、食物繊維を豊富にとることが勧められています。
エネルギー摂取量を考慮する他、糖質制限食、GI(Glycemic index)やGL(Glycemic
load)、カーボカウントなど、糖質に対する考え方も多様化しています。それぞれの捉え方についてまとめました。
糖質制限食
肥満がある場合や非高齢者糖尿病患者(妊娠中、腎機能異常者、食行動異常者、服薬中の場合などを除く)では、半年間の軽度糖質制限食(130~150g/日)で、減量効果やHbA1c改善効果が示されています。
また、糖質を野菜やナッツなどの植物性食品に置き換えると死亡リスクは減少し、肉などの動物性食品に置き換えるとリスクが上がることも示唆されています。しかし、長期的な効果や安全性に関してはまだ明確ではないようです。
GIとGL
GIは一定の糖質量を摂取した場合の血糖の上昇能を示す数値で、GLは糖質の量と質を同時に示す数値です。GLは食品100g中に含まれる糖質量にGI値を掛け、100で割った数値で示されます。
これらは単独の食品をとる場合には有効かもしれませんが、実際には献立として複数の食品を同時にとるため、糖尿病患者の食事療法に積極的にとり入れる効果については、十分な根拠がありません。
カーボカウント
食事中の糖質量を把握する方法として用いられ、糖質のみを制限する「糖質制限食」などとは分けて考える必要があります。食事に含まれる糖質量を「カーボ」という単位に換算し、1カーボを10~15g(施設により異なります) として、毎食の糖質量を把握します。食事の糖質量を一定にすることで、食後血糖値の上昇下降を防ぎ、安定させることが可能です。インスリン療法中の場合、インスリン投与量の調整のためにも用いられます。
まとめ
血糖コントロールを良好に保つことは合併症の予防に有効です。そのために基本となるのが、食事療法と運動療法です。
今回(前編)は、食事療法についてご紹介しました。肥満を伴う場合は肥満を改善することが優先ですので、まずは3%の体重減少が達成できるように支援しましょう。
また、糖質についての考え方は多様化しています。管理栄養士、栄養士として、患者の価値観や嗜好、食環境に合わせて柔軟に対応する力も身に着けておきたいですね。
次回(後編)は、食事療法、運動療法、薬物療法についてお伝えします。
参考文献
・山内敏正他 日本糖尿病学会会誌63巻3号 糖尿病患者の栄養食事指導
https://www.jstage.jst.go.jp/article/tonyobyo/63/3/63_91/_pdf/-char/ja (閲覧日:11月27日)
・日本糖尿病学会 日本人の糖尿病の食事療法に関する日本糖尿病学会の提言
http://www.jds.or.jp/modules/important/index.php?content_id=40 (閲覧日:11月27日)
・日本糖尿病学会 編・著:糖尿病治療ガイド2022-2023、文光堂、2022年
関連コラム
・糖尿病とは? 原因についてわかりやすく解説します
・貧血とは?3つの分類と鉄欠乏性貧血